Índice del contenido
Historia de la Fibromialgia
Historia de la fibromialgia: Históricamente, la fibromialgia, o condiciones muy parecidas, se han reportado durante cientos de años, bajo muchos nombres, incluido el término más insatisfactorio, "fibrositis". La fascinante historia de lo que ahora llamamos síndrome de fibromialgia (FMS) y síndrome de dolor miofascial (MPS) ha sido catalogada por varios médicos modernos que trabajan en el campo del dolor muscular crónico, de cuyo trabajo se ha compilado el material resumido en el recuadro 1.1. Gracias a estas personas (Peter Baldry, David Simons y Richard van Why en particular) por revelar tanto sobre los estudios anteriores sobre el fenómeno del dolor muscular crónico. Lo que podemos aprender de esta información es cuánto tiempo atrás (más de 150 años) se reconocieron características particulares, por ejemplo, patrones de referencia de dolor y características tales como bandas tensas y 'nódulos', así como información de muchos investigadores astutos y clínicos en la fisiopatología de estas condiciones.
Definición de Colegio Americano de Reumatología
Definido de manera simple, se puede decir que el síndrome de fibromialgia (FMS) es una enfermedad debilitante, caracterizada principalmente por dolor musculoesquelético, fatiga, alteraciones del sueño, depresión y rigidez (Yunus e Inanici 2002). No fue hasta la década de 1980 que tuvo lugar una redefinición de lo que para entonces era una imagen confusa y confusa de una condición común. En 1987, la Asociación Médica Estadounidense reconoció la fibromialgia como un síndrome distinto (Starlanyl y Copeland 1996), aunque en ese momento el conocimiento detallado de lo que comprendía el síndrome no era tan claro como la definición actual y generalmente aceptada del Colegio Estadounidense de Reumatología (ACR), que se produjo en 1990 (ver Cuadro 1.2 y Fig. 1.1). Russell (en Mense & Simons 2001) señala que definir la condición tuvo efectos profundos en las comunidades científica y médica:





A raíz de los criterios de clasificación exitosos, una oleada de energía investigativa en los primeros 1990 dio lugar a una serie de nuevas observaciones importantes. Se descubrió que FMS era universalmente común. Estaba presente en aproximadamente el 2% de la población adulta de los EE. UU. Y exhibió una distribución similar en la mayoría de los otros países donde se habían realizado estudios epidemiológicos válidos. Las mujeres adultas se vieron afectadas de cinco a siete veces más comúnmente que los hombres. En los niños, la distribución de género fue aproximadamente igual para niños o niñas.
Cuando se compararon los factores psicosociales y físicos / funcionales de las personas con FMS con los seis síndromes de dolor diferentes, predominantemente crónicos (dolor en las extremidades superiores, cervical, torácico, lumbar, inferior y dolor de cabeza), se encontró que el grupo de fibromialgia experimentó la mayoría de las dificultades, por un margen significativo. Con respecto a la distribución de género de estas siete condiciones de dolor crónico, se observó que la fibromialgia (y el dolor de cabeza) son experimentados por más mujeres que hombres (Porter-Mofitt et al 2006).
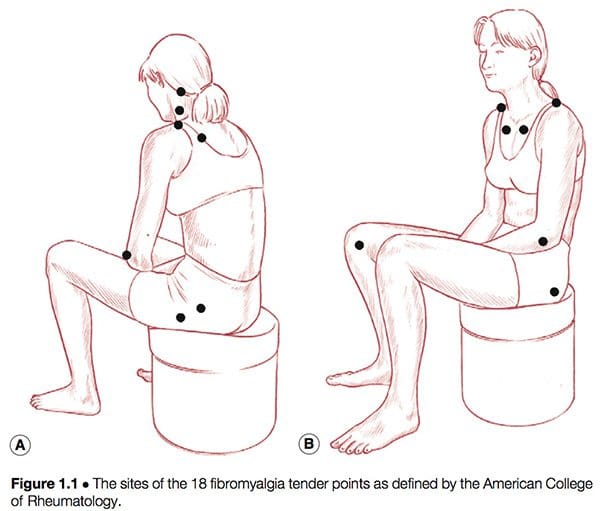
Lo que se puede decir con certeza sobre el síndrome de fibromialgia es que:
• Es una afección reumática no deformante y, de hecho, una de las afecciones más comunes.
• Es una afección antigua, recientemente definida (controvertidamente, ver más abajo) como un complejo o síndrome de la enfermedad.
• No existe una sola causa o cura para sus síntomas generalizados y persistentes (sin embargo, como quedará claro, parece que existen subconjuntos distintos de individuos con diferentes etiologías de sus condiciones, como desequilibrio tiroideo y lesiones por latigazo cervical).
• Su compleja causalidad a menudo parece requerir más de un factor etiológico esencial para operar, y existen numerosas teorías sobre cuáles podrían ser (ver Ch. 4).
• Ha habido una explosión de investigación sobre el tema en la última década (una búsqueda de datos en Internet reveló sobre los artículos de 20 000 que mencionan la fibromialgia como palabra clave).
A pesar de su significado médico anterior, que sugiere la participación tanto de estructuras articulares como no articulares, la palabra reumática, a través del uso común, viene a significar "una condición musculoesquelética del tejido blando dolorosa pero no deformante", a diferencia de la palabra artrítica que sugiere articular y / o características deformantes (Bloque 1993).
La controversia sobre la fibromialgia
A los fines de la practicidad, este libro acepta que la definición ACR ampliamente utilizada actualmente es una hipótesis que está evolucionando, pero que puede ser defectuosa (ver más abajo). La definición que se presenta en el Recuadro 1.2 permite la clasificación de los individuos con dolor crónico y los síntomas asociados en subgrupos, y ofrece a los médicos la oportunidad de comenzar a descifrar los patrones confusos de los síntomas que muestran e informan las personas que han sido etiquetados. Sin embargo, no todos los expertos, incluidos muchos de los colaboradores de este texto, aceptan la definición de ACR. Sin embargo, dado que constituye la base de gran parte de la investigación informada en el libro, la definición actual debe tenerse debidamente en cuenta.
¿Cuáles son los argumentos en contra de la definición de ACR?
Schneider et al (2006) resumen una vista alternativa principal:
Los datos recientes tienden a apoyar la noción de que FMS es un trastorno de las vías de procesamiento del dolor del sistema nervioso central, y no algún tipo de trastorno autoinmune primario de los tejidos periféricos. Es muy posible que el término FMS sea una mala elección de palabras, ya que implica que los pacientes con un complejo de síntomas variable tienen todos la misma enfermedad o trastorno singular.
Como quedará claro en capítulos posteriores, este es precisamente el mensaje que este libro promoverá: que existen numerosas influencias etiológicas relacionadas con el grupo de síntomas representado por personas con un diagnóstico de FMS, y que dentro de esa población se pueden identificar subgrupos que demandan manejo terapéutico bastante distintivo, en comparación con otras cohortes de subgrupos. Una extensión lógica de este escenario multicausal es un modelo que ofrece una variedad de posibles intervenciones terapéuticas, ninguna de las cuales tendría aplicabilidad universal, y la mayoría de las cuales se emplearían más útilmente en el tratamiento de subgrupos específicos dentro del diagnóstico general de FMS. Los capítulos de este libro que reflejan una variedad de enfoques terapéuticos incluyen aquellos que evalúan y explican el uso de la acupuntura, problemas endocrinos, influencias psicológicas, puntos gatillo miofasciales / punción seca, uso de microcorrientes, hidroterapia, contacto terapéutico, manipulación, masaje, ejercicio , nutrición y varios otros métodos clínicos. Los problemas que rodean a los subconjuntos de FMS, y de posible sobre (o mal) diagnóstico de FMS, se exploran más completamente en los capítulos 3, 4 y 5.
Problemas que surgen de la definición de ACR
Útil ya que la definición de esta condición ha sido, existen problemas claros y obvios con una definición tan precisa como la que ofrece el ACR:
• Si la presión varía solo levemente, de modo que en un "buen día" un paciente puede informar sensibilidad y sensibilidad en lugar de "dolor" cuando se prueban puntos sensibles, por lo tanto, el paciente no puede "calificar"; esto podría tener implicaciones de beneficios de seguro muy reales, así como dejar a las personas angustiadas aún buscando un diagnóstico que pueda ayudarlos a comprender su sufrimiento.
• Si todos los otros criterios están presentes, y menos de 11 de los sitios posibles de 18 se informan como "dolorosos" (digamos solo 9 o 10), ¿qué diagnóstico es el adecuado?
• Si hay sitios 11 dolorosos pero falta la naturaleza "generalizada" del dolor (según la definición del recuadro 1.2), ¿qué diagnóstico es apropiado? Claramente, lo que se observa en personas con dolor generalizado y que también demuestran que al menos 11 de los puntos de prueba 18 es doloroso es una situación que representa el extremo distante de un espectro de disfunción. Otros que no alcanzan el número requerido (para un diagnóstico de FMS) de puntos sensibles pueden estar progresando hacia ese estado infeliz.
Como se informó anteriormente, aproximadamente 2% de la población cumple con todos los criterios de ACR (Wolfe et al 1993). Sin embargo, mucha gente más está avanzando en esa dirección, de acuerdo con investigaciones británicas y estadounidenses, lo que muestra que aproximadamente 20% de la población sufre un dolor "generalizado" que coincide con la definición de ACR, con casi el mismo número, pero no necesariamente las mismas personas, demostrando que 11 de los puntos sensibles de 18 especificados es doloroso en las pruebas apropiadas, también de acuerdo con la definición de ACR. Algunas personas tienen el dolor generalizado y no tienen suficientes puntos dolorosos, mientras que otras tienen los puntos, pero su distribución generalizada del dolor no está suficientemente extendida.
¿Qué condición tienen si no es FMS (Croft et al 1992)?
Si no se cumplen todos los criterios, las personas con, por ejemplo, puntos 9 o 10 (en lugar del 11 necesario) reciben un diagnóstico de FMS (y, por lo tanto, son elegibles para recibir reembolsos de seguros o beneficios por discapacidad, o pueden ser incluidos en investigaciones proyectos), ¿qué pasa con la persona con solo puntos dolorosos 8 que cumple con todos los otros criterios?
En términos humanos, todo esto está lejos de ser un ejercicio académico, ya que el dolor de este grado es angustiante y posiblemente incapacitante, ya sea que los puntos 11 (o más) sean dolorosos o no. Clínicamente, dichos pacientes deberían recibir la misma atención, dondequiera que estén en el espectro de la discapacidad, y cualquiera que sea el puntaje de la escala de dolor, si el dolor es suficiente para requerir atención profesional.
Como quedará claro a medida que se desarrolle el examen de FMS en este capítulo y en los siguientes, la frustración del paciente se corresponde en gran medida con la de los proveedores de atención médica que intentan comprender y ofrecer tratamiento al paciente con FMS. Esto se debe en gran parte a que hasta la fecha no ha surgido un patrón etiológico único de los esfuerzos de investigación. Russell (en Mense & Simons 2001) lo resume de la siguiente manera:
Se desconoce la causa de FMS, pero la creciente evidencia indica que su patogénesis implica un procesamiento neuroquímico aberrante de señales sensoriales en el SNC. El resultado sintomático es la disminución de los umbrales del dolor y una amplificación de las señales sensoriales normales hasta que el paciente experimenta un dolor casi constante.
Como también quedará claro, los componentes de la patogénesis de la afección comúnmente incluyen características bioquímicas, psicológicas y biomecánicas. En algún lugar de la combinación de elementos causales y características únicas del individuo pueden encontrarse oportunidades para la mejora funcional y la relajación del dolor a menudo intratable y otros síntomas asociados con FMS.
Síntomas distintos del dolor
En 1992, en el Segundo Congreso Mundial sobre Dolor Miofascial y Fibromialgia en Copenhague, se produjo un documento de consenso sobre la fibromialgia que luego se publicó en The Lancet (Declaración de Copenhague 1992). Esta declaración aceptó la definición de fibromialgia ACR como base para un diagnóstico, y agregó una serie de síntomas a esa definición (aparte del dolor generalizado y múltiples puntos sensibles), incluyendo fatiga persistente, rigidez matinal generalizada y sueño no reparador.
El documento de Copenhague reconoció que las personas con FMS a veces pueden presentar menos de 11 puntos dolorosos, lo cual es claramente importante si se cumplen la mayoría de los otros criterios para el diagnóstico. En tal caso, se cree que es apropiado un diagnóstico de "posible FMS", y se sugiere un examen de seguimiento para reevaluar la afección.
Existen implicaciones prácticas para un punto de corte (de síntomas o números de puntos sensibles, por ejemplo) al hacer dicho diagnóstico: se relacionan directamente con el reembolso del seguro y / o los beneficios por discapacidad, así como, posiblemente, con el diagnóstico diferencial.
El documento de Copenhague agrega que se considera que FMS es parte de un complejo más grande que incluye síntomas como dolor de cabeza, vejiga irritable, dismenorrea, sensibilidad extrema al frío, piernas inquietas, patrones extraños de entumecimiento y hormigueo, intolerancia al ejercicio y otros síntomas .
Problemas mentales
La Declaración de Copenhague (1992) de los síntomas asociados con FMS (más allá del dolor, que es claramente la característica definitoria) también aborda los patrones psicológicos a menudo relacionados con FMS, es decir, ansiedad y / o depresión.
El posible componente psicológico en FMS es un área de estudio llena de creencias arraigadas y respuestas defensivas. Un gran cuerpo de opinión médica asigna todo el fenómeno de FMS, así como el síndrome de fatiga crónica (CFS), a la arena de las enfermedades psicosomáticas / psicosociales. Una posición igualmente bien definida, ocupada por muchos profesionales de la salud y la mayoría de los pacientes, sostiene que los síntomas de ansiedad y depresión son más un resultado, más que una causa, del dolor y la discapacidad experimentados en FMS (McIntyre 1993a).
Un artículo de revisión de 1994 analizó todas las publicaciones médicas británicas sobre el tema del SFC desde 1980 en adelante y encontró que el 49% favorecía una causa no orgánica, mientras que solo el 31% favorecía una causa orgánica. Cuando se examinó la prensa popular de la misma manera, entre el 70% (periódicos) y el 80% (revistas de mujeres) favorecieron una explicación orgánica (McClean y Wesseley 1994).
Típico de la perspectiva que tiene una etiología en gran parte "psicológica" es un estudio multicéntrico de Epstein y colegas, que se publicó en 1999. Concluyó: "En este estudio multicéntrico, las personas con FMS mostraron un marcado deterioro funcional, altos niveles de algunos trastornos psiquiátricos de por vida y actuales, y angustia psicológica actual significativa". Los trastornos más comunes observados fueron depresión mayor, distimia, trastorno de pánico y fobia simple.
Muchos investigadores líderes en FMS que mantienen una explicación neurológica orgánica - bioquímica para los principales síntomas son, sin embargo, desdeñoso de las explicaciones psicológicas para la condición. El Dr. Jay Goldstein, cuya investigación detallada e importante y conocimientos clínicos sobre el cuidado de los pacientes con SFC y FMS se describirán más adelante en este libro, usa el término "neurosomático" para describir lo que él ve como un trastorno del procesamiento central de la información. Deja clara su posición con respecto a la escuela de pensamiento no orgánica y psicosocial (Goldstein 1996):
Muchas de las enfermedades [SFC, FMS] tratadas con este modelo [neurosomático] todavía se denominan "psicosomáticas" por la comunidad médica y son tratadas psicodinámicamente por psiquiatras, neurólogos y médicos generales. Los antropólogos sociales también tienen sus teorías que describen el SFC como la 'neurastenia' de la década de 1990, y un 'síndrome ligado a la cultura' que desplaza los conflictos reprimidos de los pacientes incapaces de expresar sus emociones ('alexitímicos') en una enfermedad viral o disfunción inmunológica culturalmente aceptable. . La terapia cognitivo-conductual es quizás más apropiada, ya que hacer frente a las vicisitudes de sus enfermedades, que aumentan y disminuyen de manera impredecible, es un problema importante para la mayoría de los afectados. Pocos investigadores en enfermedades psicosomáticas (excepto aquellos que investigan los trastornos de pánico) se han preocupado por la fisiopatología de los pacientes que estudian, pareciendo contentos con definir esta población en términos fenomenológicos psicosociales. Esta posición se vuelve cada vez más insostenible a medida que desaparece la dualidad mente-cuerpo.
Goldstein dice que solo refiere pacientes para psicoterapia si están deprimidos por suicidio. Él enfatiza la normalización (usando una variedad de medicamentos) de la base bioquímica para la disfunción de la red neuronal, que él mismo ha comprobado que es la causa subyacente de estas (y muchas otras) condiciones.
¿Cuándo una causa no es una causa?
Los métodos de Goldstein serán examinados en capítulos posteriores; sin embargo, podría ser útil en esta etapa hacer una ligera desviación para aclarar la importancia de mirar más allá de las causas aparentes para intentar descubrir sus orígenes.
A medida que avanzamos en la saga, que es FMS (y CFS), encontraremos varias posiciones bien definidas que mantienen que la causa dominante es X o Y, o más generalmente una combinación de X e Y (y posiblemente otras). La verdad es que, en algunos casos importantes, estas "causas" tienen causas subyacentes, que podrían abordarse terapéuticamente.
Un ejemplo, que surgirá con más detalle más adelante, es la sugerencia de que muchos de los problemas asociados con FMS (y CFS) están relacionados con la alergia (Tuncer 1997). Esto bien puede ser así en el sentido de que ciertos alimentos o sustancias pueden mostrarse, en casos dados, para provocar o exacerbar síntomas de dolor y fatiga. Pero, ¿qué produce esta mayor reactividad / sensibilidad? ¿Hay causas identificables de las intolerancias (generalmente alimentos) (Ventura et al 2006)?
En algunos casos, se puede demostrar que esto es resultado de una mala absorción de moléculas grandes a través de la pared intestinal, posiblemente debido a un daño en las superficies mucosas del intestino (Tagesson 1983, Zar 2005). En algunos casos, se puede demostrar que el daño de la mucosa es el resultado de una proliferación anormal de levaduras o bacterias como resultado del uso previo (posiblemente inadecuado) de antibióticos y la consiguiente alteración de la flora normal y su control sobre organismos oportunistas (Crissinger 1990). O la mucosa intestinal alterada puede estar asociada con una endotoxemia que afecte el estado de bacterias beneficiosas alteradas (McNaught et al 2005).
Las capas de la cebolla se pueden pelar una por una, revelando causas que están más lejos de lo obvio. El dolor se ve agravado por la alergia, que resulta del daño de la mucosa intestinal, que resulta del crecimiento excesivo de levadura, que resulta del uso excesivo o inapropiado de antibióticos ... y así sucesivamente. La alergia en este ejemplo no es una causa en sí misma sino un factor exacerbador, un eslabón en una cadena, y si bien el tratamiento podría reducir satisfactoriamente los síntomas, no necesariamente se ocuparía de las causas. Tampoco trataría el sobrecrecimiento bacteriano o de levadura, aunque esto también podría ayudar a reducir el malestar general de los síntomas.
¿Dónde radica la causa en el FMS de este individuo en particular? Probablemente en una compleja serie de características entrelazadas (a menudo históricas), que pueden ser imposibles de desenredar. Por lo tanto, enfoques como los que se dirigen a la alergia o a la permeabilidad incrementada, aunque posiblemente (en este caso) sean válidos y útiles, no están necesariamente relacionados con causas fundamentales.
¿Esto importa? En el modelo de FMS y la etiología del SFC de Goldstein, nos enfrentamos a una red neuronal que es disfuncional. Él reconoce que la evolución de tal estado requiere varios elementos que interactúan:
• una susceptibilidad básica que probablemente sea inducida genéticamente
• algunos factores de desarrollo en la infancia (abuso / trauma físico, químico o psicológico, por ejemplo)
• probablemente un grado de encefalopatía viral (influenciada por "perturbaciones situacionales de la respuesta inmune")
• mayor susceptibilidad a los estresores ambientales como resultado de la reducción de la plasticidad neuronal.
La investigación respalda la posibilidad de que el trauma o el abuso temprano en el desarrollo sea una característica. Por ejemplo, Weissbecker et al (2006) informan que:
Los adultos con síndrome de fibromialgia reportan altas tasas de trauma infantil. Anomalías neuroendocrinas también se han observado en esta población. Los hallazgos sugieren que las experiencias traumáticas graves en la infancia pueden ser un factor de desregulación neuroendocrina adulta entre los pacientes con fibromialgia. La historia del trauma debe evaluarse y la intervención psicosocial puede estar indicada como un componente de tratamiento para la fibromialgia.
Las 'causas' dentro de este modelo se pueden ver ampliamente difundidas. Las intervenciones de Goldstein (aparentemente exitosas) tratan sobre lo que está sucediendo al final de esta compleja serie de eventos cuando, como resultado, la red neuronal se vuelve disfuncional. Al manipular la bioquímica de ese estado final, muchos (Goldstein dice que la mayoría) de los síntomas de sus pacientes aparentemente mejoran dramáticamente y rápidamente.
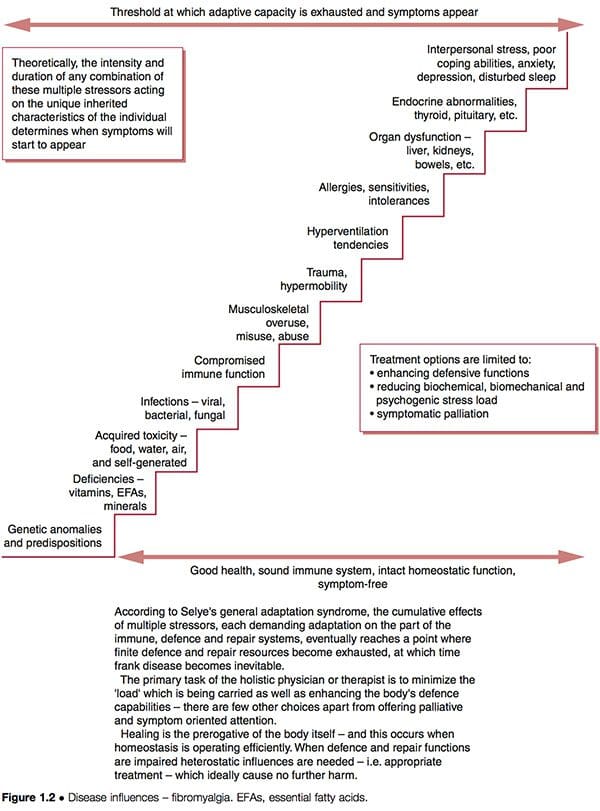
Tal mejora no necesariamente indica que las causas subyacentes han sido abordadas; si aún funcionan, es probable que surjan futuros problemas de salud. La representación esquemática de una "escalera a la mala salud" (Fig. 1.2) indica algunas de las características posibles en curso en patrones disfuncionales complicados como FMS, donde los recursos adaptativos se han estirado hasta sus límites, y la "etapa de agotamiento" en Se alcanzó el síndrome de adaptación general de Selye (Selye 1952). Ver también la discusión de la alostasis en el Capítulo 3, particularmente en la Tabla 3.2.
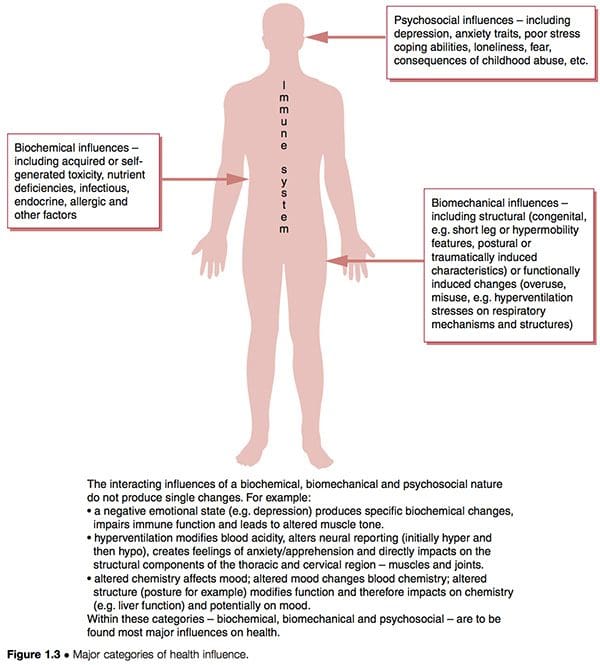
Los patrones disfuncionales como CFS y FMS parecen tener tres características etiológicas superpuestas que interactúan con las características innatas únicas y posteriormente adquiridas de los individuos para determinar su grado particular de vulnerabilidad y susceptibilidad (Fig. 1.3):
1. Factores bioquímicos. Estos pueden incluir características de toxicidad, deficiencia, infecciosas, endocrinas, alérgicas y de otro tipo (Wood 2006).
2. Factores biomecánicos. Estos pueden incluir:
a. estructural (congénita, es decir, piernas cortas o características de hipermovilidad, características posturales o inducidas traumáticamente) (Gedalia et al 1993, Goldman 1991)
segundo. funcional (patrones de uso excesivo, estrés por hiperventilación en los mecanismos respiratorios, etc.)
do. neurológico (sensibilización, hipersensibilidad - 'cuerda') (Staud et al 2005).
3. Factores psicosociales. Estos pueden incluir rasgos de depresión y / o ansiedad, habilidades para enfrentar el estrés, desórdenes de estrés postraumático, etc. (Arguellesa et al 2006).
Analicemos brevemente el modelo de disfunción del Dr. Goldstein, que sugiere la disfunción de la red neuronal como la "causa" de FMS, que a su vez es el resultado de una combinación de características como se describe anteriormente (Goldstein 1996). Si utilizamos las opciones clínicas sugeridas en la Figura 1.2, podemos ver que es posible intentar:
1. reducir la carga de "estrés" bioquímico, biomecánico o psicógeno a la que la persona responde
2. mejorar la defensa, la reparación, las funciones inmunes de la persona para que puedan manejar estos factores de estrés de manera más efectiva
3. paliar los síntomas, con suerte sin producir ningún aumento en las demandas de adaptación en un sistema ya sobrecargado.
¿Cuál de estas tácticas se está empleando en el enfoque de tratamiento de Goldstein en el que se está llevando a cabo la manipulación bioquímica inducida por fármacos, y aborda las causas o los síntomas, y esto sí importa, siempre que haya una mejoría general?
La perspectiva filosófica particular adoptada por el terapeuta / terapeuta determinará su juicio sobre esta cuestión. Algunos pueden considerar que el alivio rápido de los síntomas que se reclama para la mayoría de estos pacientes justifica el enfoque terapéutico particular de Goldstein. Otros podrían ver que esto ofrece beneficios a corto plazo, no aborda las causas subyacentes, y deja la probabilidad de un retorno de los síntomas originales, o de otros que evolucionan, una probabilidad. Estos temas se explorarán en relación con este y otros enfoques para el tratamiento de FMS en capítulos posteriores.
Condiciones asociadas
Existen varias otras condiciones complejas que tienen patrones de síntomas que imitan a muchos de los observados en FMS, en particular:
• síndrome de dolor miofascial crónico (MPS) que involucra múltiples puntos gatillo miofasciales activos y sus dolorosas repercusiones
• síndrome de fatiga crónica (SFC) que tiene entre su variedad de síntomas casi todos los atribuidos a FMS, con mayor énfasis en los elementos de fatiga, en lugar de los de dolor
• sensibilidad química múltiple (MCS)
• trastorno de estrés postraumático (TEPT). MPS, FMS, MCS (por ejemplo, en relación con lo que se conoce como Síndrome de la Guerra del Golfo) y CFS: sus similitudes y el a veces gran grado de superposición en la presentación de sus síntomas, así como sus diferencias, se examinarán más adelante capítulos Una característica de todas estas condiciones que se ha destacado se basa en una hipótesis tóxica / bioquímica, que implica "niveles elevados de óxido nítrico y su potente producto oxidante, peroxinitrito" (Pall 2001).
Otras teorías de la causalidad
Han surgido una variedad de teorías sobre la causalidad de FMS, con muchas de estas superposiciones y algunas son esencialmente las mismas que otras, con solo pequeñas diferencias de énfasis en etiología, causa y efecto. Se cree que FMS implica una combinación de las siguientes (y otras) características causales, cada una de las cuales genera preguntas y sugiere respuestas y posibilidades terapéuticas:
• FMS podría ser una alteración neuroendocrina, que involucra particularmente los desequilibrios de la hormona tiroidea (ver Capítulo 10) (Garrison & Breeding 2003, Honeyman 1997, Lowe 1997, Lowe & Honeyman-Lowe 2006) y / o desequilibrios de la hormona del crecimiento hipofisaria (posiblemente como una resultado de la alteración del sueño, una característica clave de FMS y / o falta de ejercicio físico) (Moldofsky 1993). La pregunta que debe hacerse entonces es: ¿qué produce la alteración endocrina? ¿Está determinado genéticamente como algunos creen, o es el resultado de una deficiencia, toxicidad, alergia, una enfermedad autoinmune o una infección?
• Duna y Wilke (1993) proponen que los trastornos del sueño conducen a una reducción de la producción de serotonina y la consiguiente reducción de los efectos moduladores del dolor de las endorfinas y al aumento de los niveles de 'sustancia P', combinados con cambios en el sistema nervioso simpático que provocan isquemia muscular y aumento de la sensibilidad a dolor (Duna y Wilke 1993). Esta hipótesis parte de un síntoma, una alteración del sueño, y la pregunta lógica es, ¿qué produce esto?
• La disautonomía, desequilibrio o disfunción autonómica, caracterizada por 'hiperactividad simpática implacable', más prominente en la noche (Martinez-Lavin & Hermosillo 2005), se ha propuesto como causas fundamentales en un subgrupo de individuos con FMS (y SFC). Muchos de estos pacientes también han sido etiquetados con enfermedades relacionadas con la Guerra del Golfo (Geisser et al 2006, Haley et al 2004, van der Borne 2004).
• El microtraumatismo muscular puede ser la causa, posiblemente debido a la predisposición genética (y / o la disfunción de la hormona del crecimiento), lo que provoca fugas de calcio y, por lo tanto, aumenta la contracción muscular y reduce el suministro de oxígeno. Una disminución asociada en la producción de energía mitocondrial llevaría a la fatiga local y a la incapacidad para bombear el exceso de calcio de las células, dando como resultado hipertonía local y dolor (Wolfe et al 1992). La pregunta de por qué el microtraumatismo muscular ocurre más en algunas personas que en otras, o por qué la reparación es más lenta, requiere una investigación.
• FMS puede ser un trastorno de la modulación del dolor que resulta al menos en parte de la disfunción del cerebro (sistema límbico) y que implica una mala traducción de las señales sensoriales y la consiguiente notificación errónea (Goldstein 1996). Por qué y cómo el sistema límbico y las redes neuronales se vuelven disfuncionales es la clave de esta hipótesis (promovida por Goldstein, como se discutió anteriormente).
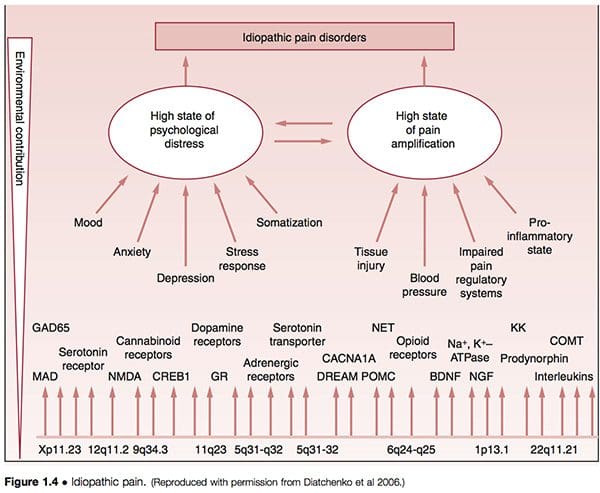
• Se ha sugerido que se denominan trastornos de dolor idiopático (DPI), como trastornos de la articulación temporomandibular (TMJD), síndrome de fibromialgia (FMS), síndrome del intestino irritable (SII), dolores de cabeza crónicos, cistitis intersticial, dolor pélvico crónico, tinnitus crónico , los trastornos asociados al latigazo cervical y la vestibulitis vulvar (VVS): están mediados por la variabilidad genética de un individuo, así como también por la exposición a eventos ambientales. Se considera que las principales vías de vulnerabilidad que subyacen en el desarrollo de tales afecciones incluyen la amplificación del dolor y la angustia psicológica, modificada por género y etnia (Diatchenko et al 2006) (Fig. 1.4).
• El FM puede ser un trastorno adquirido congénitamente, posiblemente relacionado con una regulación tiroidea inadecuada de la transcripción genética, con una característica dominante autosómica (Lowe et al 1997, Pellegrino et al 1989). Como se describirá, algunos estudios de investigación han encontrado evidencia de una predisposición genéticamente ligada hacia FMS. Las anomalías estructurales congénitas, como la laxitud extrema de los ligamentos (es decir, la hipermovilidad (Karaaslan et al 2000)) y las malformaciones de Chiari (ver una discusión más detallada sobre esto en el Capítulo 3 (Kesler y Mandizabal 1999, Thimineur et al 2002)), ciertamente parecen predisponer hacia FMS. Las preguntas que esto plantea incluyen: ¿qué factores exacerban estas predisposiciones y se puede hacer algo al respecto?
• Hudson et al (2004) han propuesto que la fibromialgia es un miembro de un grupo de 14 trastornos psiquiátricos y médicos (trastorno por déficit de atención / hiperactividad, bulimia nerviosa, trastorno distímico, trastorno de ansiedad generalizada, trastorno depresivo mayor, trastorno obsesivo compulsivo, trastorno de pánico , trastorno de estrés postraumático, trastorno disfórico premenstrual y fobia social, además de cuatro afecciones médicas: fibromialgia, síndrome del intestino irritable, migraña y cataplejía), denominado colectivamente trastorno del espectro afectivo (TEA), que según la hipótesis comparte características fisiopatológicas posiblemente hereditarias. Tras un análisis detallado de los datos de 800 personas con y sin fibromialgia (y las condiciones adicionales en evaluación), Hudson et al concluyeron que la presente información se suma a la evidencia de que los trastornos psiquiátricos y médicos, agrupados bajo el término TEA, se dan en familias, planteando la posibilidad de que estos trastornos puedan compartir una anomalía fisiológica hereditaria.
• Algunos consideran que la causa subyacente de FMS es el resultado de la participación (a menudo combinada) de factores de alergia, infección, toxicidad y deficiencia nutricional que a su vez producen los principales síntomas de FMS (y CFS), como fatiga y dolor, o que están asociados con desequilibrios endocrinos y las diversas consecuencias descritas anteriormente, como la disfunción de la hormona tiroidea y / o trastornos del sueño (Abraham & Lubran 1981, Bland 1995, Cleveland et al 1992, Fibromyalgia Network Newsletters 1990-94, Pall 2001, Robinson 1981, Vorberg 1985). La lista de posibles características interactivas como estas, que con frecuencia parecen coexistir en alguien con FMS, ofrece la posibilidad de estrategias de intervención que parecen centrarse en las causas más que en los efectos. Por ejemplo, se han identificado "excitotoxinas" específicas como el glutamato monosódico (MSG) como desencadenantes de síntomas de FMS (Smith et al 2001). Estos y otros ejemplos se examinarán en capítulos posteriores.
• Una hipótesis de sensibilización central sugiere que los mecanismos centrales del dolor por FMS dependen de entradas periféricas anormales para el desarrollo y mantenimiento de la afección (Vierck 2006). Existe una gran cantidad de literatura que define las interacciones periféricas (SNC) periféricas que parecen ser parte integral del dolor de la fibromialgia. La hipersensibilidad generalizada asociada con la afección ha centrado el interés en los mecanismos centrales (SNC) del trastorno. Estos incluyen sensibilización central, desinhibición central y un eje disfuncional hipotalámico-pituitario-adrenal (HPA). Sin embargo, se afirma que los efectos centrales asociados con la fibromialgia pueden ser producidos por fuentes periféricas de dolor. En este modelo, la entrada nociceptiva crónica induce una sensibilización central, magnifica el dolor y activa el eje HPA y el sistema nervioso simpático. La activación simpática crónica sensibiliza indirectamente a los nociceptores periféricos y establece un círculo vicioso. (Véanse también las notas sobre facilitación más adelante en este capítulo, así como un análisis más detallado de la sensibilización central y periférica en el Capítulo 4.)
• El uso de MRI y otras tecnologías de escaneo / imágenes sugieren que el concepto de sensibilización central tiene evidencia objetiva para respaldarlo. Este tema se trata con más detalle en el Capítulo 3 (ver "El paciente polisintomático") y el Capítulo 4 (ver "Hipótesis central de sensibilización" y la Fig. 3.1). En el recuadro 1.3 se resumen dos ejemplos de pruebas de imágenes relacionadas con la morfología y / o el comportamiento cerebral alterados en relación con FMS.
• En el marco de la "alergia" y la "intolerancia" como desencadenantes de los síntomas de FMS se encuentra una hipótesis que sigue siendo controvertida, pero digna de discusión. Esto se relaciona con el concepto de intolerancias específicas del tipo de sangre que resultan de una interacción entre lectinas derivadas de alimentos (moléculas de proteína) y marcadores de tejidos específicos relacionados con el tipo de sangre del individuo. D'Adamo (2002), que ha hecho más para promover este concepto, afirma (en relación con los pacientes con FMS que son del tipo O):
Se ha vuelto obvio que aquellos que son del tipo O y que sufren de fibromialgia pueden ver respuestas bastante dramáticas si pueden apegarse al componente libre de trigo de la dieta durante un período de tiempo suficiente. Un estudio reciente indica que las lectinas de la dieta que interactúan con los enterocitos (células que recubren los intestinos) y los linfocitos pueden facilitar el transporte de antígenos patógenos de la dieta y del intestino a los tejidos periféricos, lo que a su vez provoca una estimulación inmunológica persistente en la periferia del cuerpo, como el articulaciones y músculos (Cordain et al 2000). Esto, a pesar del hecho de que muchas “autoridades” nutricionales todavía se preguntan si las lectinas llegan a la circulación sistémica. En individuos genéticamente susceptibles, esta estimulación de lectina puede resultar en última instancia en la expresión de trastornos como la artritis reumatoide y la fibromialgia a través del mimetismo molecular, un proceso por el cual los péptidos extraños, similares en estructura a los péptidos endógenos, pueden causar que los anticuerpos o los linfocitos T reaccionen de forma cruzada y romper así la tolerancia inmunológica. Por lo tanto, al eliminar las lectinas generales y específicas de tipo O de la dieta, permitimos que el sistema inmunológico vuelva a desarrollar la tolerancia, la inflamación comience a disminuir y la curación pueda comenzar.

• Muchos pacientes con FMS demuestran bajos niveles de dióxido de carbono cuando descansan, lo que indica una posible implicación de hiperventilación. Los síntomas de hiperventilación reflejan de cerca los de FMS y CFS, y el patrón de respiración superior del tórax que involucra estresa severamente los músculos de la parte superior del cuerpo que son los más afectados en FMS, además de producir importantes déficit de oxígeno en el cerebro y así influir su procesamiento de información, como los mensajes recibidos de los receptores del dolor (Chaitow y otros 2002, Janda 1988, King 1988, Lum 1981). Cuando hay tendencias a la hiperventilación, en algunos casos se puede considerar que son una respuesta a los niveles elevados de ácido (debido quizás a la disfunción orgánica) o pueden ser el resultado del hábito puro. El reentrenamiento respiratorio puede, en algunos pacientes con FMS, ofrecer un medio para modificar los síntomas rápidamente (Readhead 1984).
• El reumatismo psicogénico (o psicosomático) es el nombre que se le atribuye a FMS (y otros problemas de dolor muscular crónico inespecífico) por quienes se muestran reacios a ver un origen orgánico del síndrome. Hasta la década de 1960 se sugirió que tales afecciones se trataran como "psiconeurosis" (Warner 1964). En FMS, como en todas las formas crónicas de mala salud, hay indudablemente elementos de implicación emocional, ya sea como causa o como efecto. Estos impactan directamente en la percepción del dolor y la función inmunológica y, ya sean causales o no, se benefician de la atención adecuada, ayudando tanto en la recuperación como en la rehabilitación (Melzack & Wall 1988, Solomon 1981).
• FMS es visto por algunos como un extremo del síndrome de dolor miofascial (MPS), donde numerosos desencadenantes miofasciales activos producen dolor tanto a nivel local como a distancia (Thompson 1990). Otros ven FMS y MPS como distintivos, pero reconocen que "no es raro que un paciente con síndrome de dolor miofascial progrese con el tiempo a un cuadro clínico idéntico al de FMS" (Bennett 1986a). Entre los enfoques prácticos más importantes para aliviar el dolor del FMS se encuentra la necesidad de identificar y desactivar los puntos desencadenantes miofasciales que pueden estar influyendo en la carga general del dolor. Se detallarán varios enfoques diferentes, desde la electroacupuntura hasta los métodos manuales (ver Chs 6, 8 y 9 en particular).
• El trauma (p. Ej., Latigazo cervical) parece ser una característica clave del inicio en muchos casos de FMS, y especialmente lesiones cervicales, particularmente aquellas que involucran la musculatura suboccipital (Bennett 1986b, Curatolo y otros 2001, Hallgren y otros 1993). El reconocimiento de factores mecánicos y estructurales permite intervenciones que abordan sus repercusiones, así como los efectos psicológicos del trauma. En el Capítulo 9, Carolyn McMakin presenta pruebas contundentes del uso de microcorrientes en el tratamiento de FMS de origen traumático (especialmente de la región cervical).
• Existe un modelo de "disfunción inmunológica" para la encefalomielitis miálgica (EM), ese nombre británico único para lo que parece ser una amalgama de síndrome de fatiga crónica y fibromialgia. Esto propone un desencadenante inicial viral o de otro tipo (vacunación, trauma, etc.) que puede conducir a una hiperactividad persistente del sistema inmunológico (sobreproducción de citocinas). Asociado con esto, puede haber alergias químicas y / o alimentarias, alteración hipotalámica, desequilibrio hormonal y áreas específicas del cerebro (por ejemplo, sistema límbico) "mal funcionamiento". La característica principal de este modelo es la función inmunitaria hiperactiva, con muchas de las otras características, como el desequilibrio endocrino y la disfunción cerebral, secundarias a esto (Macintyre 1993b). En investigaciones recientes, la presencia de coinfecciones bacterianas, micoplasmáticas y virales sistémicas en muchos pacientes con SFC y FMS ha sido una característica (Nicolson et al 2002).
El terreno musculoesquelético de FMS
La investigación actual y el consenso clínico parecen indicar que el FMS no es principalmente un problema musculoesquelético, aunque se manifiesta en los tejidos de este sistema: "La fibromialgia es una afección crónica, dolorosa y musculoesquelética que se caracteriza por dolores y puntos generalizados. de sensibilidad asociada con: 1) cambió la percepción del dolor, los patrones de sueño anormales y la serotonina cerebral reducida; y 2) anormalidades de la microcirculación y el metabolismo energético en el músculo '(Eisinger et al 1994).
Estas características, que implican una microcirculación anormal y déficits de energía, son los requisitos previos para la evolución de las áreas localizadas de angustia miofascial e hiperreactividad neuronal (es decir, puntos gatillo). Como se indicó, una de las preguntas clave a responder en cualquier caso dado es el grado en que el dolor de la persona se deriva de puntos gatillo miofasciales u otras fuentes musculoesqueléticas, ya que estos pueden modificarse más fácilmente que los complejos desequilibrios subyacentes que son produciendo, contribuyendo o manteniendo la condición primaria de FMS.
Investigación temprana
Una gran cantidad de investigación sobre FMS (bajo diferentes nombres, consulte el recuadro 1.1) y de los mecanismos fisiológicos que aumentan nuestra comprensión del fenómeno FMS, se ha llevado a cabo durante el siglo pasado (y antes) y es digno de revisión. La investigación adicional en paralelo con la que se centra en el dolor muscular crónico puede aclarar los procesos en el trabajo en esta condición compleja.
El trabajo de Korr en la facilitación
Entre los investigadores más importantes en el área de la disfunción musculoesquelética y el dolor en el último medio siglo ha sido el profesor Irwin Korr, cuyo trabajo para explicar el fenómeno de facilitación ofrece importantes conocimientos sobre algunos de los eventos que ocurren en FMS y, más específicamente, en el dolor miofascial configuraciones. Huelga decir que a menudo se superponen. Como se sugirió anteriormente, en un contexto clínico es vital saber qué grado de dolor se experimenta en FMS es el resultado de dolor miofascial, ya que esta parte del paquete de dolor se puede modificar o eliminar con relativa facilidad (ver Chs 8 y 9) .
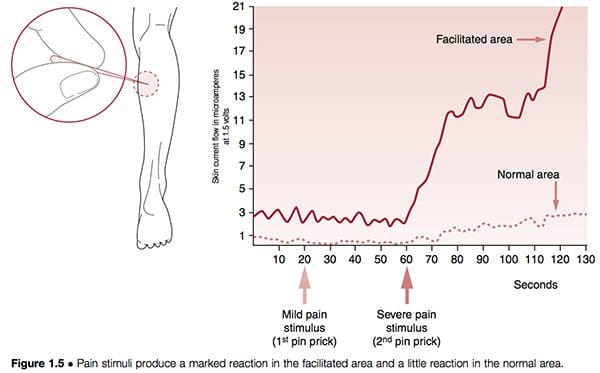
Las estructuras neurales pueden volverse hiperreactivas en los tejidos espinales y paraespinales o en casi cualquier otro tejido blando. Cuando se encuentran cerca de la columna vertebral, el fenómeno se conoce como facilitación segmentaria. Cuando tales cambios ocurren en ligamentos, tendones o tejidos periósticos, se llaman puntos gatillo; si están situados en los músculos o en la fascia, se denominan puntos desencadenantes "miofasciales". En estudios preliminares realizados por el investigador más importante en facilitación, Irwin Korr (1970, 1976), demostró que una característica de la facilitación segmentaria unilateral era que una de las partes probara tener una resistencia normal de la piel a la electricidad en comparación con el lado contralateral, el área facilitada , donde estaba presente una marcada reducción de la resistencia. Cuando el "estrés" - en forma de punción o calor - se aplicó en otra parte del cuerpo, y las dos áreas de la columna vertebral se controlaron, el área de facilitación mostró un aumento dramático en la actividad eléctrica (es decir, neurológica). En un experimento, los voluntarios tenían clavos insertados en un músculo de la pantorrilla con el fin de medir el efecto sobre los músculos paraespinales, que se controlaron para detectar actividad eléctrica. Aunque casi no se produjo ningún aumento en la región normal, el área facilitada mostró un aumento de la actividad neurológica después de 60 segundos (Korr 1977) (Fig. 1.5). Este y numerosos estudios similares han confirmado que cualquier forma de estrés que afecte al individuo, ya sea climática, tóxica, emocional, física o cualquier otra cosa, producirá un aumento en el rendimiento neurológico de las áreas facilitadas.
En el Capítulo 9, Carolyn McMakin describe cómo algunas formas de trauma, particularmente aquellas que afectan a las estructuras del cuello uterino, pueden llevar a una facilitación local crónica, lo que resulta en un dolor similar al FMS. Ella informa que el tratamiento que utiliza microcorrientes, modalidades manuales y apoyo nutricional a menudo puede aliviar, o incluso eliminar, tales síntomas.
El profesor Michael Patterson (1976) explica el concepto de facilitación segmentaria (espinal) de la siguiente manera:
El concepto de segmento facilitado establece que debido a entradas anormales aferentes o sensoriales en un área particular de la médula espinal, esa área se mantiene en un estado de excitación constante aumentada. Esta facilitación permite que los estímulos normalmente ineficaces o subliminales se vuelvan efectivos para producir una salida eferente del segmento facilitado, haciendo que los órganos esqueléticos y viscerales inervados por el segmento afectado se mantengan en un estado de hiperactividad. Es probable que la disfunción somática con la que se asocia un segmento facilitado sea el resultado directo de la actividad segmentaria anormal además de ser parcialmente responsable de la facilitación.
Conclusión y facilitación
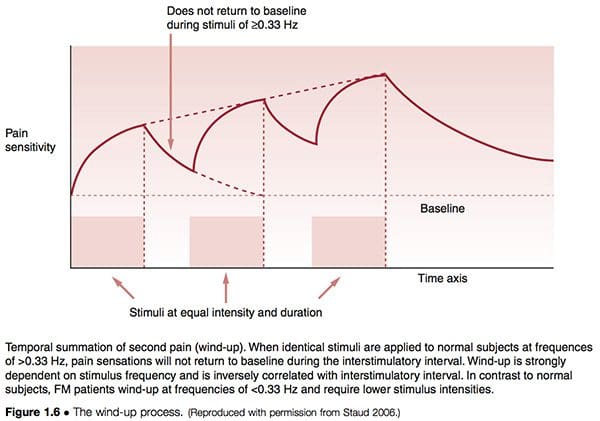
El proceso conocido como cuerda (Fig. 1.6) respalda los conceptos de facilitación, en diferentes términos. Staud (2006) ha descrito la relación entre los impulsos de dolor periféricos que conducen a la sensibilización central de la siguiente manera:
El aumento de la evidencia apunta hacia los tejidos periféricos como contribuyentes relevantes de los impulsos dolorosos que podrían iniciar o mantener la sensibilización central, o ambos. Es bien sabido que la nocicepción persistente o intensa puede provocar cambios neuroplásticos en la médula espinal y el cerebro, lo que produce sensibilización central y dolor. Este mecanismo representa un sello distintivo de FM y muchos otros síndromes de dolor crónico, como el síndrome del intestino irritable, el trastorno temporomandibular, la migraña y el dolor lumbar. Es importante destacar que, después de que se haya establecido la sensibilización central, solo se requiere una entrada nociceptiva mínima para el mantenimiento del estado de dolor crónico. Se ha demostrado que factores adicionales, como el afecto negativo relacionado con el dolor y el sueño deficiente, contribuyen significativamente al dolor clínico de FM.
Las similitudes entre las observaciones neurológicas modernas y el trabajo original de Korr son claras.
Excitación y facilitación
La excitación emocional también puede afectar la susceptibilidad de las vías neuronales a la sensibilización. El aumento de las influencias descendentes del sujeto emocionalmente excitado provocaría un aumento de la excitación tóxica en las vías y permitiría entradas adicionales para producir sensibilización a intensidades más bajas. Esto implica que se esperaría que las personas altamente emocionales, o aquellos en una situación altamente emocional, muestren una mayor incidencia de facilitación de vías espinales o áreas locales de angustia miofascial (Baldry 1993).
Esto tiene una relevancia particular para la fibromialgia, donde el aumento de la excitación (por una variedad de posibles razones, como quedará claro), además de una posible disfunción del sistema límbico, conduce a importantes influencias de los centros superiores (Goldstein 1996). Dado que los centros cerebrales superiores influyen en los niveles tónicos de las vías espinales, podría esperarse que el entrenamiento físico y las actitudes mentales también tiendan a alterar la excitabilidad tónica, reduciendo la susceptibilidad de la persona a la sensibilización del estrés diario. Por lo tanto, se esperaría que el atleta soportara un nivel comparativamente alto de entrada aferente antes de experimentar los resultados autoperpetuantes de la sensibilización. Esto también tiene relevancia para la fibromialgia, donde existe una amplia evidencia de las influencias beneficiosas de los programas de entrenamiento aeróbico (McCain 1986, Richards & Scott 2002).
Reclutamiento selectivo de unidades motoras
Los investigadores han demostrado que un pequeño número de unidades motoras, ubicadas en músculos particulares, pueden mostrar actividad casi constante o repetida cuando se las influencia psicogénicamente. La actividad de baja amplitud (usando EMG de superficie) era evidente incluso cuando el músculo no se estaba empleando, si había algún grado de excitación emocional. 'Un pequeño grupo de unidades motoras de bajo umbral puede estar bajo una carga considerable durante períodos prolongados de tiempo ... las unidades motoras con fibras Tipo 1 [posturales] predominan entre ellas. Si el sujeto recluta repetidamente las mismas unidades motoras, la sobrecarga puede provocar una crisis metabólica ". (Waersted et al 1993). Las implicaciones de esta investigación son profundas porque vinculan incluso los grados de angustia emocional de bajo grado con una sensibilización casi constante de estructuras miofasciales específicas, con las implicaciones asociadas con la facilitación y la generación de dolor. Esta etiología es paralela a la evolución propuesta de los puntos desencadenantes miofasciales, como lo sugieren Simons et al (1999).
No solo fibras mielinizadas
La investigación de Ronald Kramis ha demostrado que, en entornos de dolor crónico, las neuronas no nociceptivas pueden sensibilizarse para transmitir impulsos de dolor (Kramis 1996). La hipersensibilización de las neuronas espinales en realidad puede involucrar a las neuronas no nociceptivas que alteran su fenotipo para que comiencen a liberar la sustancia P. Se cree que esto puede desempeñar un papel importante en la percepción del dolor de FMS, ya que los niveles elevados de sustancia P en el líquido cefalorraquídeo se mantienen elevados. amplificación de lo que normalmente se registraría como impulsos benignos. La investigación sugiere que los impulsos de afecciones asociadas, como la actividad viral en curso, la "angustia muscular" o el intestino irritable, pueden ser adecuados para mantener la percepción central del dolor.
Facilitación local
Además de los tejidos paraespinales, donde se manifiesta la facilitación segmentaria, como se describió anteriormente, pueden aparecer áreas localizadas de facilitación neuronal en casi todos los tejidos blandos: estos se denominan puntos desencadenantes miofasciales.
Gran parte de la investigación básica y el trabajo clínico sobre este aspecto de la facilitación ha sido realizado por los doctores Janet Travell y David Simons (Simons et al 1999; Travell 1957; Travell & Simons 1986, 1992; véanse también los capítulos 6 y 8). Se tiene constancia de que Travell y Simons afirman que si un dolor es lo suficientemente intenso como para hacer que un paciente busque asesoramiento profesional (en ausencia de una enfermedad orgánica), generalmente implica dolor referido y, por lo tanto, un área desencadenante probablemente sea un factor. Nos recuerdan que los patrones de dolor referido tienen una distribución constante en todas las personas y que solo variará la intensidad de los síntomas / dolor referidos.
La implicación para el paciente con fibromialgia es la posibilidad (según Travell y Simons, esto es una verdadera certeza) de que su dolor tenga como parte de su composición la participación de los puntos gatillo miofasciales, que son en sí mismos áreas de facilitación (ver Capítulo 8). por Dommerholt & Issa). Esto sugiere que los puntos gatillo, y el dolor (y hormigueo, entumecimiento, etc.) que producen, serán exagerados por todas las formas de estrés que influyan en ese paciente individual. Travell ha confirmado que su investigación indica que los siguientes factores pueden ayudar a mantener y mejorar la actividad de los puntos gatillo miofasciales:
• deficiencias nutricionales (especialmente complejo de vitaminas C y B, y hierro)
• desequilibrios hormonales (baja producción de hormona tiroidea, disfunción menopáusica o premenstrual)
• infecciones (bacterias, virus o levaduras)
• alergias (trigo y lácteos en particular)
• baja oxigenación de los tejidos (agravada por la tensión, el estrés, la inactividad, la mala respiración) (Simons et al 1999, Travell & Simons 1986, 1992).
Esta lista se corresponde estrechamente con los factores que son agentes agravantes clave para muchas (la mayoría) de las personas con fibromialgia, lo que sugiere que la conexión entre la facilitación (actividad de los puntos gatillo) y FMS es estrecha (Starlanyl y Copeland 1996). Sin embargo, los puntos gatillo miofasciales no son la causa de la fibromialgia y el síndrome de dolor miofascial no es FMS, aunque pueden coexistir en la misma persona al mismo tiempo. Sin duda, los puntos gatillo miofasciales contribuyen con frecuencia al aspecto doloroso de FMS y, como tales, merecen una atención especial.
Como se explicará en capítulos posteriores, hay varias maneras en que se puede lograr la desactivación o la modulación de los puntos gatillo miofasciales. Algunos profesionales optan por enfoques que tratan con ellos de forma manual, mientras que otros prefieren microcorrientes o métodos de electroacupuntura o variaciones en estos temas, mientras que otros sugieren que la reducción en el número e intensidad de factores de estrés, de cualquier tipo, ofrece un enfoque más seguro reduciendo la influencia de la facilitación en el dolor.
Después de esta introducción al concepto de estructuras neuronales hiperreactivas, sensibilizadas (facilitadas), sería justificable preguntarse si lo que está sucediendo en el cerebro y en la red neuronal, como lo describe Goldstein, no es simplemente una facilitación. a gran escala. El bosquejo de algunas de las principales hipótesis actuales sobre la etiología de las FMA en el Capítulo 4 puede arrojar luz sobre esta posibilidad.
Investigación temprana adicional en FMS
La investigación temprana de FMS se ha presentado en forma resumida en el recuadro 1.1. Los aspectos de esa investigación, y cómo algunos de ellos se correlacionan con hallazgos más recientes, se detallan a continuación.
R. Gutstein, un médico polaco que emigró al Reino Unido antes de la Segunda Guerra Mundial, fue un notable investigador que publicó artículos con diferentes nombres (MG Good, por ejemplo) antes, durante y después de la guerra. En ellos describió claramente el fenómeno del punto gatillo miofascial, así como lo que ahora se conoce como fibromialgia, junto con muchas de sus características predisponentes y de mantenimiento.
Gutstein (1956) mostró que condiciones como la ametropía (un error en la potencia refractiva del ojo que ocurre en la miopía, hipermetropía y astigmatismo) pueden ser el resultado de cambios en el componente neuromuscular del área craneocervical, así como afecciones más distantes que involucran la pelvis o el hombro faja. Dijo: "La miopía es el efecto a largo plazo de la presión de los músculos extraoculares en el esfuerzo de convergencia de la acomodación que involucra el espasmo de los músculos ciliares, con la consiguiente elongación del globo ocular. Se ha demostrado una relación secuencial entre tal condición y el espasmo muscular del cuello ".
Gutstein denominó áreas reflejas que identificó "myodysneuria" y sugirió que los fenómenos de referencia de tales manchas o "desencadenantes" incluirían dolor, modificaciones del dolor, picazón, hipersensibilidad a estímulos fisiológicos, espasmos, contracciones nerviosas, debilidad y temblor de los músculos estriados, hiperactividad. o hipotonía del músculo liso de los vasos sanguíneos y de los órganos internos, y / o hipersecreción o hiposecreción de las glándulas visceral, sebácea y sudatoria. También se dijo que las manifestaciones somáticas se producían en respuesta a los estímulos viscerales de los niveles espinales correspondientes (Gutstein 1944). En todas estas sugerencias, Gutstein parece haber estado en paralelo con el trabajo de Korr.
El método de tratamiento de Gutstein / Good implicó la inyección de una solución anestésica en el área de activación. Indicó, sin embargo, que cuando sea accesible (por ejemplo, inserciones musculares en el área cervical) el enfriamiento de estas áreas combinado con la presión produciría buenos resultados.
En esto y en gran parte de lo que informó en las décadas de 1940 y 1950, Gutstein estaba en gran parte de acuerdo con los hallazgos de la investigación de John Mennell (1952), así como con Travell & Simons, como se expresa en sus principales textos sobre el tema (Travell & Simons 1986 , 1992). Informó que la eliminación de los desencadenantes evidentes y latentes en las regiones occipital, cervical, interescapular, esternal y epigástrica estuvo acompañada de años de alivio de los síntomas premenopáusicos, menopáusicos y menopáusicos tardíos (Good 1951). Cita a varios médicos que habían logrado el éxito en el tratamiento de disfunciones gastrointestinales desactivando las áreas desencadenantes. Algunos de estos fueron tratados mediante procainización, otros mediante técnicas de presión y masaje (Cornelius 1903). También informó sobre la amplia gama de síntomas y características clásicas de la fibromialgia, lo que sugiere el nombre de miodisneuria para este síndrome, que también denominó "reumatismo no articular" (Gutstein 1955). Al describir la miodisneuria (FMS), Gutstein demostró anomalías sensoriales y / o motoras funcionales localizadas de los tejidos musculoesqueléticos y vio las causas de tales cambios como múltiples (Gutstein 1955). La mayoría de estos hallazgos han sido validados posteriormente, en particular por el trabajo de Travell y Simons. Incluyen:
• infecciones agudas y crónicas, que postuló estimular la actividad del nervio simpático a través de sus toxinas
• calor o frío excesivos, cambios en la presión atmosférica y corrientes de aire
• lesiones mecánicas, microtraumas menores importantes y repetidos, ahora validados por la investigación reciente del profesor Philip Greenman de la Universidad Estatal de Michigan (Hallgren et al 1993)
• tensiones posturales, ejercicio desacostumbrado, etc., que podrían predisponer a cambios futuros al reducir el umbral de estímulos futuros (en esto estaba de acuerdo con los mecanismos de facilitación descritos anteriormente)
• factores alérgicos y / o endocrinos que podrían causar desequilibrios en el sistema nervioso autónomo
• factores congénitos que dificultan la adaptación a los factores ambientales estresantes
• cambios artríticos que podrían imponer exigencias particulares a la capacidad adaptativa del sistema musculoesquelético
• enfermedades viscerales que pueden intensificar y precipitar síntomas somáticos en la distribución de sus segmentos espinales y adyacentes.
Podemos ver a partir de estos ejemplos del pensamiento de Gutstein fuertes ecos de la hipótesis de la facilitación en la medicina osteopática.
El diagnóstico de Gutstein de la miodisneuria se realizó de acuerdo con alguno de los siguientes criterios:
• generalmente hay un grado variable de tensión y contracción muscular, aunque a veces el tejido adyacente, aparentemente no afectado, es más doloroso
• sensibilidad a la presión o palpación de los músculos afectados y sus adjuntos
• marcada hipertonía puede requerir la aplicación de una presión profunda para demostrar dolor.
En 1947, Travell y Bigelow presentaron pruebas que respaldaban gran parte de lo que había informado Gutstein (1944). Indicaron que los estímulos de alta intensidad de las áreas de activación activa producen, por reflejo, vasoconstricción prolongada con isquemia parcial en áreas localizadas del cerebro, médula espinal o estructuras nerviosas periféricas.
Entonces podría resultar un patrón generalizado de disfunción, que afectaría a casi cualquier órgano del cuerpo. Estos primeros resultados de la investigación se correlacionan bien con la investigación moderna sobre la fibromialgia y la fatiga crónica y la hipótesis de los `` trastornos de la red neuronal '' como describe Goldstein (1996), y en la investigación británica y estadounidense que utiliza exploraciones SPECT, que muestran claramente que se producen graves déficits circulatorios en el tronco encefálico y en otras áreas del cerebro de la mayoría de las personas con SFC y FMS (Costa 1992).
Fisiopatología sugerida por Gutstein de la fibromialgia / Fibrositis / Myodisneuria
Los cambios que ocurren en el tejido involucrado en el inicio de la miodeneuria /la fibromialgia, según Gutstein, se cree que se inician por predominio simpático localizado, asociado con cambios en la concentración de iones de hidrógeno y el equilibrio de calcio y sodio en los fluidos tisulares (Petersen 1934). Esto se asocia con vasoconstricción e hipoxia / isquemia. El dolor resultó, pensó, en estas alteraciones que afectan los sensores de dolor y los propioceptores.
El espasmo muscular y las contracciones tetánicas duras, nodulares y localizadas de los haces musculares, junto con la estimulación vasomotora y musculomotora, se intensificaron mutuamente, creando un círculo vicioso de impulsos autoperpetitivos (Bayer 1950). Los patrones variados y complejos de los síntomas referidos pueden ser el resultado de tales áreas "desencadenantes", así como el dolor local y las perturbaciones menores. Las sensaciones tales como dolor, dolor, ternura, pesadez y cansancio pueden manifestarse, así como la modificación de la actividad muscular debido a la contracción, lo que resulta en opresión, rigidez, hinchazón, etc.
Está claro de este resumen de su trabajo que Gutstein estaba describiendo la fibromialgiay muchas de sus posibles características causales.
El Capítulo 2 examina qué es el FMS, además de lo que no es, con sugerencias para el diagnóstico diferencial.
Abraham G, Lubran MM 1981 Suero
y los niveles de magnesio de glóbulos rojos en
pacientes con PMT. americano
Diario de Nutrición Clínica 34 (11):
2364-2366
Colegio Americano de Reumatología
Criterios 1990 para la clasificación de
fibromialgia. Artritis y
Reumatismo 33: 160-172
Arguellesa L, Afarib N, Buchwald D y col.
2006 Un estudio de gemelos de postraumático
síntomas del trastorno de estrés y
dolor crónico generalizado Dolor 124
(1-2): 150-157
Baldry P 1993 Activador de acupuntura
puntos y dolor musculoesquelético.
Churchill Livingstone, Londres
Bayer H 1950 Fisiopatología de
reumatismo muscular. Zeitschrift piel
Rheumaforschung 9: 210
Bennett R 1986a Fibrositis: evolución de
un enigma Revista de Reumatología
13 (4): 676-678
Bennett R 1986b Problemas actuales
sobre la gestión de la
fibrositis / síndrome de fibromialgia.
American Journal de Medicina
81 (S3A): 15-18
Bland J 1995 Una comida médica
desintoxicación suplementada
programa en la gestión de
problemas crónicos de salud Alternativa
Terapias 1: 62-71
Bloque S 1993 Fibromialgia y la
reumatismos. Controversias en
Reumatología 19 (1): 61-78
Chaitow L, Bradley D, Gilbert C 2002
Enfoques multidisciplinarios para
trastornos del patrón respiratorio.
Churchill Livingstone, Edimburgo
Cleveland CH Jr, Fisher RH, Brestel
EP y col. 1992 Rinitis crónica: una
asociación no reconocida con
fibromialgia. Alergia Procedimientos 13
(5): 263-267
Declaración de Copenhague 1992
Documento de consenso sobre FMS: el
Declaración de Copenhague Lancet 340
(Septiembre 12)
Cordain L, Toohey L, Smith MJ,
Hickey MS 2000 Modulación de
función inmune por lectinas dietéticas en
Artritis Reumatoide. British Journal
de nutrición 83 (3): 207-217
Cornelius A 1903 Die Neurenpunkt
Lehre. George Thiem, Leipzig, vol 2
Costa D 1992 Informe. Revista Europea
de Medicina Nuclear 19 (8): 733
Crissinger K 1990 Fisiopatología de
mucosa gastrointestinal
permeabilidad. Revista de Interno
Medicina 228: 145-154
Croft P, Cooper C, Wickham C,
Coggon D 1992 ¿Está involucrada la cadera?
¿Osteoartritis generalizada? británico
Revista de Reumatología 31:
325-328
Curatolo M, Petersen-Felix S, Arendt Nielsen
L et al 2001 Central
hipersensibilidad en dolor crónico después
lesión por latigazo. Revista Clínica de
Dolor 17 (4): 306-315
D'Adamo P 2002www.
dadamo.com>
Diatchenko L, Nackleya A, Slade G
Trastornos del dolor idiopático 2006 -
caminos de vulnerabilidad. Dolor 123
(3): 226-230
Duna G, Wilke W 1993 Diagnosis,
etiología y terapia de la fibromialgia.
Terapia integral 19 (2):
60-63
Eisinger J, Plantamura A, Ayavou T 1994
Anomalías de la glucólisis en
fibromialgia. Revista de la
American College of Nutrition 13 (2):
144-148
Epstein S, Kay G, Clauw D 1999
Trastornos psiquiátricos en pacientes con
fibromialgia: un multicéntrico
investigación. Psychosomatics 40:
57-63
Boletines informativos de la red de fibromialgia
Informes 1990-94 sobre nutricional
influencias: octubre 1990-enero
1992, Compendio No. 2, enero
1993, May 1993 Compendium,
Enero 1994, julio 1994 (Números anteriores
están disponibles en la red en PO
Caja 31750, Tucson, Arizona
85761-1750)
Garrison R, Reproducción P 2003 A
base metabólica para la fibromialgia y
sus trastornos relacionados: el posible papel
de resistencia a la hormona tiroidea.
Hipótesis Médicas 61 (2): 182-189
Gedalia A, Prensa J, Klein M, Buskila D
1993 hipermovilidad conjunta y
fibromialgia en escolares.
Anales de las enfermedades reumáticas
52 (7): 494-496
Geisser M, Williams D, Clauw D 2006
Impacto de los comórbidos somáticos
síntomas por encima y más allá de la
dolor en pacientes con fibromialgia
y enfermedades de guerra del golfo. Diario del dolor
7 (4 Suppl 1): S28
Goldman J 1991 Hipermovilidad y
Descondicionamiento: enlaces importantes a
fibromialgia. Southern Medical
Diario 84: 1192-1196
Goldstein J 1996 Traición por el cerebro:
la base neurológica del SFC y
FMS y red neuronal relacionada
trastornos Haworth Medical Press,
New York
Buen diagnóstico de MG 1951 Objective
y capacidad de curado de enfermedades no articulares
reumatismo. British Journal of
Medicina Física e Industrial
Higiene 14: 1-7
Gutstein R 1944 El papel de abdominal
fibrositis en la indigestión funcional.
Diario Médico del Valle de Misisipi
66: 114-124
Gutstein R 1955 Una revisión de
myodysneuria (fibrositis). americano
Practicante y Digesto de
Tratamientos 6 (4)
Gutstein R 1956 El papel de
miodisneuria craneocervical en
trastornos oculares funcionales. americano
Revista de tratamientos del practicante
(Noviembre)
Haley R, Vongpatanasin W, Wolfe G
et al 2004 Blunted variación circadiana
en la regulación autonómica del nodo sinusal
función en veteranos con la Guerra del Golfo
síndrome. Revista Americana de
Medicina 117 (7): 469-478
Hallgren R, Greenman P, Rechtien J
1993 MRI de normal y atrófico
músculos de la columna cervical superior.
Revista de Ingeniería Clínica 18 (5):
433-439
Honeyman G 1997 terapia metabólica
para hipotiroidismo y eutiroideo
fibromialgia: dos informes de casos.
Boletín clínico de Myofascial
Terapia 2 (4): 19-49
Hudson JI, Arnold LM, Keck PE y col.
Estudio de la familia 2004 sobre la fibromialgia
y trastorno del espectro afectivo.
Psiquiatría Biológica 56 (11):
884-891
Janda V 1988 Músculos y cervicogenic
dolor y síndromes. En: Grant R (ed)
Fisioterapia del cuello uterino y
columna torácica. Churchill Livingstone,
Londres, pp 153-166
Karaaslan Y, Haznedaroglu S, Ozturk M
2000 hipermovilidad conjunta y
fibromialgia primaria Diario de
Reumatología 27: 1774-1776
Kesler R, Mandizabal J 1999 Dolor de cabeza
en la malformación de Chiari. Diario de
el Osteopatico Americano
Asociación 99 (3): 153-156
King J 1988 Hyperventilation - a
punto de vista del terapeuta Diario de
la Real Sociedad de Medicina 81
(Septiembre): 532-536
Korr I 1970 base fisiológica de
Medicina Osteopatica. Postgrado
Instituto de Medicina Osteopática
y cirugía, Nueva York
Korr I 1976 médula espinal como organizador de
proceso de enfermedad Academia de Aplicada
Anuario de Osteopatía 1976, Carmel
Korr I (ed) 1977 Neurobiological
mecanismos en la manipulación. Asamblea plenaria
Prensa, Nueva York
Kramis R 1996 Aspectos no nociceptivos
de dolor musculoesquelético. Diario de
Ortopédico y deportes físico
Terapia 24 (4): 255-267
Lowe J 1997 Resultados de la prueba abierta de T3
terapia con 77 euthyroid femenina
Pacientes FMS. Boletín clínico de
Terapia miofascial 2 (1): 35-37
Lowe J, Honeyman-Lowe B 2006
Pacientes con fibromialgia femenina: menor
tasas metabólicas en reposo que coincidentes
controles sanos. Ciencia médica
Monitor 12 (7): 282-289
Lowe J, Cullum M, Graf L, Yellin J
Mutaciones 1997 en c-erb-Ab1
gen: subyacen a eutiroides
fibromialgia? Hipótesis Médicas 48
(2): 125-135
Lum L 1981 Hiperventilación y
estado de ansiedad Revista de la Real
Sociedad de Medicina 74 (enero): 1-4
McCain GA 1986 Papel del físico
entrenamiento físico en fibrositis /
síndrome de fibromialgia. americano
Diario de Medicina 81 (S3A): 73-77
McClean G, Wesseley S 1994
Vista profesional y popular de
CFS. British Medical Journal 308:
776-777
Macintyre A 1993a ¿Qué causa ME?
Diario de acción para ME 14: 24-25
Macintyre A 1993b El inmune
hipótesis de la disfunción Diario de
Acción para ME 14: 24-25
McNaught CE, Woodcock NP,
Anderson AD, MacFie J 2005 A
ensayo prospectivo aleatorizado de
probióticos en pacientes críticamente enfermos.
Nutrición clínica 24 (2): 211-219
Martinez-Lavin M, Hermosillo A 2005
Dysautonomia en la Guerra del Golfo
síndrome y en fibromialgia.
American Journal de Medicina
118 (4): 446
Melzack R, Wall P 1988 El desafío
de dolor. Penguin, Nueva York
Mennell J 1952 La ciencia y el arte de
manipulación. Churchill Livingstone,
Londres
Mense S, Simons D 2001 Dolor muscular.
Lippincott / Williams y Wilkins,
Philadelphia
Moldofsky HL 1993 Fibromialgia, dormir
trastorno y fatiga crónica
síndrome. CIBA Symposium 173:
262-279
Nicolson G, Nasralla M, De Meirleir K
2002 Co-infecciones bacterianas y virales
en pacientes con síndrome de fatiga crónica.
Este artículo está disponible en: http: //
www.prohealth.com/library/
showarticle.cfm?
id¼3635 & t¼CFIDS_FM.
8 de diciembre 2008
Pall ML 2001 etiología común de
Trastorno de estrés postraumático,
fibromialgia, fatiga crónica
síndrome y múltiples químicos
sensibilidad a través de óxido nítrico elevado /
peroxinitrito. Hipótesis Médicas
57 (2): 139-145
Patterson M 1976 Mecanismo de modelo para
facilitación segmentaria espinal.
Academia de Osteopatía Aplicada
Anuario 1976, Carmel
Pellegrino MJ, Waylonis GW, Sommer
Una ocurrencia familiar de 1989
fibromialgia primaria Archivos de
Medicina Física y Rehabilitación
70 (1): 61-63
Petersen W 1934 El paciente y el
clima: desintegración autonómica.
Edward Brothers, Ann Arbor,
Michigan
Porter-Moffitt S, Gatchel R, Robinson R
et al 2006 Perfiles biopsicosociales de
diferentes grupos de diagnóstico de dolor
Diario del dolor 7 (5):
308-318
Readhead C 1984 Adaptativo mejorado
respuesta conductual en pacientes
pretratado por respiración reentrenamiento.
Lancet 22 (septiembre): 665-668
Richards S, Scott D 2002 prescrito
ejercicio en personas con fibromialgia:
grupo paralelo controlado aleatorizado
juicio. British Medical Journal 325:
185
Robinson M 1981 Efecto de diario
suplementos de selenio en pacientes
con quejas musculares. Nuevo
Zealand Medical Journal 93:
289-292
Schmidt-Wilcke T, Luerding R,
Weigand T 2007 Materia gris estriatal
aumento en pacientes que sufren de
fibromialgia - basado en voxel
estudio morfométrico. Pain 132:
S109-S116
Schneider MJ, Brady DM, Perle SM
Comentario de 2006: diferencial
diagnóstico de síndrome de fibromialgia:
propuesta de un modelo y algoritmo para
pacientes que se presentan con el primario
síntoma de crónico generalizado
dolor. Diario de Manipulación y
Physiological Therapeutics 29:
493-501
Selye H 1952 La historia de la
síndrome de adaptación. ACTA,
Montreal, Canadá
Simons D 1988 Dolor miofascial
síndromes: ¿dónde estamos? Dónde están
¿nosotros vamos? Archivos de física
Medicina y Rehabilitación 69:
207-211
Simons D, Travell J, Simons L 1999
Dolor y disfunción miofascial: el
manual de punto gatillo. Vol 1. Superior
la mitad del cuerpo, 2nd edn. Williams y
Wilkins, Baltimore
Smith JD, Terpening CM, Schmidt S
O, Gums JG 2001 Alivio de
síntomas de fibromialgia después
interrupción de la dieta
excitotoxinas. Anales de
Farmacoterapia 35 (6):
702-706
Solomon G 1981
Psychoneuroinmunology. Académico
Prensa, Nueva York
Starlanyl D, Copeland ME 1996
Fibromialgia y miofascial crónico
síndrome de dolor Nuevo Harbinger
Publicaciones, Oakland, California
Staud R 2006 Biología y terapia de
fibromialgia: dolor en la fibromialgia
síndrome. Arthritis Research y
Terapia 8: 208
Staud R, Robinson M, precio D 2005
Nueva evidencia de central
sensibilización de pacientes con fibromialgia:
El mantenimiento de Windup es anormal.
Diario del dolor 6 (3): S6
Sundgren P, Petrou P, Harris R 2007
Difusión ponderada y difusión
imágenes de tensor en fibromialgia
pacientes: un estudio prospectivo de
la difusividad del cerebro completo, aparente
coeficiente de difusión y fracción
anisotropía en diferentes regiones de la
cerebro y correlación con el síntoma
gravedad. Radiología académica 14:
839-846
Tagesson C 1983 Paso de moléculas
a través de la pared del intestino
tracto. Revista escandinava de
Gastroenterología 18: 481-486
Thimineur M, Kitaj M, Kravitz E,
Kalizewski T, Sood P 2002
Anormalidades funcionales de
cordón cervical y la médula inferior y
su efecto sobre el dolor. Diario clínico
de Pain 18 (3): 171-179
Mialgia de la tensión de Thompson J 1990 como
diagnóstico en la Clínica Mayo y su
relación con fibrositis, fibromialgia
y síndrome de dolor miofascial. Mayonesa
Procedimientos clínicos 65: 1237-1248
Simposio Travell J 1957 sobre
mecanismo y manejo del dolor
síndromes. Procedimientos de la
Sociedad Médica Rudolph Virchow
Travell J, Bigelow N 1947 Papel de
áreas de activación somática en los patrones
de la histeria. Medicina Psicosomática
9 (6): 353-363
Travell J, Simons D 1986 Myofascial
dolor y disfunción Williams y
Wilkins, Baltimore, vol 1
Travell J, Simons D 1992 Myofascial
dolor y disfunción Williams y
Wilkins, Baltimore, vol 2
Tuncer T 1997 Primary FMS and allergy.
Reumatología Clínica 16 (1): 9-12
van de Borne P 2004 cardíaco autonómico
disfunción en el síndrome de la Guerra del Golfo:
los corazones de los veteranos no descansan en la noche.
Revista Americana de Medicina 117
(7): 531-532
van Por qué R 1994 FMS y masaje
terapia. Auto publicado
Ventura MT, Polimeno L, Amoruso AC
et al 2006 permeabilidad intestinal en
pacientes con reacciones adversas a
comida. Enfermedad Digestiva y Hepática 38
(10): 732-736
Mecanismos Vierck C Jr 2006
desarrollo subyacente de espacialmente
dolor crónico distribuido
(fibromialgia). Pain 124 (3):
242-263
Extracto Vorberg G 1985 Ginko - un largo plazo
estudio de la cerebral crónica
insuficiencia. Clinical Trials Journal
22: 149-157
Waersted M, Eken T, Westgaard R 1993
Actividad de unidad motora psicogénica - a
posible mecanismo de lesión muscular
estudió en un tema saludable. diario
de dolor musculoesquelético 1 (3 / 4):
185-190
Warner E (ed) el sistema de 1964 Saville de
medicina clínica, 14th edn. Eduardo
Arnold, Londres, p 918
Weissbecker I, Floyd A, Dedert E et al.
2006 Trauma infantil y diurno
interrupción del cortisol en la fibromialgia
síndrome.
Psiconeuroendocrinología 31 (3):
312-324
Wolfe F, Simons DG, Fricton J y col.
1992 La fibromialgia y
síndromes de dolor miofascial: a
estudio preliminar de puntos sensibles
y puntos gatillo. Diario de
Reumatología 19 (6): 944-951
Wolfe F, Anderson J, Ross K, Russel I
1993 Prevalencia de características de
fibromialgia en general
población. Artritis y
Reumatismo 36: S48 (resumen)
Wood P 2006 Una reconsideración de la
relevancia de dosis bajas sistémicas
ketamina a la fisiopatología de
fibromialgia. Diario del dolor 7 (9):
611-614
Yunus M, Inanici F 2002 Fibromialgia
síndrome: características clínicas,
diagnóstico y biopatofisiológico
mecanismos. En: Yunus MB, Yunus I
(eds) dolor miofascial y
fibromialgia. Mosby, St Louis
Zar S 2005 Suero específico para alimentos IgG4
y títulos de IgE para comida común
antígenos en el síndrome del intestino irritable.
American Journal of
Gastroenterología 100: 1550-1557
Descargo de responsabilidad
Alcance de la práctica profesional *
La información aquí contenida en "Fibromialgia Historia y definición" no pretende reemplazar una relación personal con un profesional de la salud calificado o un médico con licencia y no es un consejo médico. Lo alentamos a que tome decisiones de atención médica basadas en su investigación y asociación con un profesional de la salud calificado.
Información del blog y debates sobre el alcance
Nuestro alcance informativo se limita a quiropráctica, musculoesquelética, acupuntura, medicamentos físicos, bienestar, contribuyentes etiológicos alteraciones viscerosomáticas dentro de las presentaciones clínicas, la dinámica clínica del reflejo somatovisceral asociado, los complejos de subluxación, los problemas de salud delicados y/o los artículos, temas y debates de medicina funcional.
Brindamos y presentamos colaboración clínica con especialistas de diversas disciplinas. Cada especialista se rige por su ámbito de práctica profesional y su jurisdicción de licencia. Utilizamos protocolos funcionales de salud y bienestar para tratar y apoyar la atención de lesiones o trastornos del sistema musculoesquelético.
Nuestros videos, publicaciones, temas, asuntos e ideas cubren cuestiones clínicas, problemas y temas que se relacionan y respaldan directa o indirectamente nuestro ámbito de práctica clínica.*
Nuestra oficina ha intentado razonablemente proporcionar citas de apoyo y ha identificado los estudios de investigación relevantes que respaldan nuestras publicaciones. Proporcionamos copias de los estudios de investigación de respaldo disponibles para las juntas reguladoras y el público a pedido.
Entendemos que cubrimos asuntos que requieren una explicación adicional de cómo puede ayudar en un plan de atención o protocolo de tratamiento en particular; por lo tanto, para discutir más a fondo el tema anterior, no dude en preguntar Dr. Alex Jiménez, DC, o póngase en contacto con nosotros en 915-850-0900.
Estamos aquí para ayudarlo a usted y a su familia.
Bendiciones
El Dr. Alex Jimenez corriente continua MSACP, enfermero*, CCCT, IFMCP*, CIFM*, ATN*
email: coach@elpasomedicinafuncional.com
Licenciado como Doctor en Quiropráctica (DC) en Texas & New Mexico*
Número de licencia de Texas DC TX5807, Nuevo México DC Número de licencia NM-DC2182
Licenciada como Enfermera Registrada (RN*) en Florida
Licencia de Florida N.° de licencia de RN RN9617241 (Control No. 3558029)
Estado compacto: Licencia multiestatal: Autorizado para ejercer en 40 Estados*
Matriculado actualmente: ICHS: MSN* FNP (Programa de enfermera practicante familiar)
Dr. Alex Jiménez DC, MSACP, RN* CIFM*, IFMCP*, ATN*, CCST
Mi tarjeta de presentación digital



 Nuevamente te damos la bienvenida
Nuevamente te damos la bienvenida
